Skrevet af: Carina Langmann Hansen, Anæstesisygeplejerske. Region Hovedstaden. Artiklen er baseret på den afsluttende opgave i forbindelse med specialuddannelse i Anæstesiologisk sygepleje.
Baggrund
Perioperativ utilsigtet hypotermi er en hyppig komplikation til anæstesi. Incidensen varierer fra 50-90%, såfremt der ikke ydes nogen forebyggende tiltag (1).
Flere studier indikerer, at selv mild hypotermi (kernetemperatur mellem 34-36 grader) i forbindelse med kirurgi kan associeres med forøget risiko for komplikationer såsom øget blodtab, infektion, forsinket sårheling, forlænget virkning af anæstetika og kardielle komplikationer postoperativt (2). Foruden disse fysiske faktorer kan mange patienter selv flere år efter genkalde sig det ubehag, der er forbundet med hypotermi i opvågningsfasen, og mange fortæller, at det oplevedes værre end postoperative smerter (3).
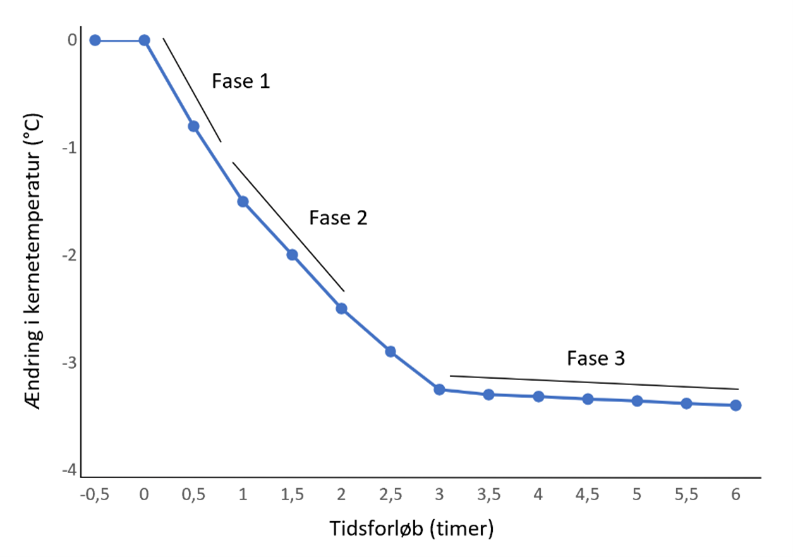
På trods af at forebyggelse af perioperativ utilsigtet hypotermi efterhånden er velundersøgt, og der er udarbejdet evidensbaserede retningslinjer til formålet (5), forbliver incidensen høj. Den seneste opgørelse fra Dansk Anæstesi Database viste, at 10% af de kirurgiske patienter i Danmark havde en kropstemperatur på under 36 grader ved anæstesiafslutning. Ved over en tredjedel af alle længerevarende anæstesier i Danmark var der ikke dokumenteret nogen temperatur på patienten (6).
Perioperativ utilsigtet hypotermi er således en hyppig men forebyggelig tilstand. Den fortsat høje incidens kan tyde på, at retningslinjerne for forebyggelse ikke efterleves konsekvent.
Formål
Formålet med denne artikel er at belyse hvilke faktorer, som kan påvirke anæstesisygeplejerskens compliance ift. at efterleve retningslinjerne for forebyggelse af perioperativ utilsigtet hypotermi. Endvidere at skabe baggrund for refleksion over egen praksis samt oplæg til lokal diskussion.
Metode
Artiklens resultater er baseret på en kvalitativ, semi-struktureret interviewundersøgelse blandt 3 anæstesisygeplejersker. Theoretical Domains Framework er anvendt som teoretisk ramme gennem hele metodeprocessen. 4 undertemaer er systematisk udvalgt til videre analyse og diskussion.
Resultater
To af de systematisk udvalgte undertemaer relaterer sig til kulturen i afdelingen både mono- og tværprofessionelt.
Undertema 1:
”Det er ikke normen at efterleve retningslinjerne for forebyggelse af perioperativ hypotermi blandt anæstesisygeplejersker i afdelingen, og det påvirker min praksis”
Undertema 2:
”Jeg oplever / oplever ikke stor støtte fra mine tværprofessionelle samarbejdspartnere i at efterleve retningslinjerne for forebyggelse af perioperativ hypotermi, og det påvirker min praksis”
Alle respondenterne udtrykte en klar opfattelse af, at det ikke var normen for anæstesisygeplejerskerne i afdelingen at efterleve retningslinjerne. En respondent udtrykte tilmed en oplevelse af at blive ”talt fra” at efterleve retningslinjerne:
”Jeg har også oplevet at der er nogen ældre kollegaer der har sagt ej, det er lige meget. Det er kun en halv time. Selvom det jo ofte trækker ud.” (A1)
Respondenterne berettede alle, at kulturen på afdelingen var en stor medvirkende faktor for, hvorfor ingen af dem efterlever retningslinjerne konsekvent. Som en respondent udtrykte det:
”Altså så tror jeg også det bliver ligesom normen i afdeling. Jamen, det gør vi ikke, selvom retningslinjen siger noget andet. Så der farver vi nok hinanden lidt.” (A2)
Kulturen for forebyggelse af perioperativ hypotermi tværprofessionelt var også af stor betydning for, hvorvidt respondenterne fulgte retningslinjerne eller ej. Særligt samarbejdet med operationssygeplejerskerne blev fremhævet:
”Jamen det er klart, at det også øger mit fokus på det, når OP-sygeplejerskerne også prioriterer det. Og omvendt kan det da godt have en negativ indvirkning på mine rutiner, hvis de skøjter let henover det eller ikke ser relevansen.” (A3)
Under interviewene præsenterede den bagvedliggende kultur sig ofte, når respondenterne uafhængigt af hinanden gav udtryk for holdninger som: ”Det er ikke noget, vi gør”, ligesom det også blev beskrevet, hvordan nye anæstesisygeplejersker i afdelingen hurtigt blev præget til at fralægge sig forebyggende rutiner ift. PUH. Kultur som barriere for forandring anses for at være én af de sværeste at ændre, fordi den ofte er dybt forankret og vanskelig at klarlægge (9).
Undertema 3:
”Vi mangler en hensigtsmæssig måde at måle temperatur, og det er et stort problem for min praksis”
Et stort tema under interviewene var manglen på temperaturmonitoreringsudstyr, som var hensigtsmæssigt og nemt at anvende:
”Men jeg tror mere det er fordi at jeg sådan lidt mangler noget måleudstyr som giver mening at bruge til de her indgreb hvor kirurgen optager hovedenden.” (A1)
”Jamen det er jo det der med at hvis du skal have en føler rektalt hos en voksen patient, ikke, det (…) Det er bøvlet og ikke så tilgængeligt. Og øret eller næse og svælg er også svært (pga. afdækning, red.)” (A2)
Respondenterne forklarede i interviewene, at det ikke var en umulighed at temperaturmonitorere, men at det tilgængelige måleudstyr var besværligt i forhold til kirurgi og afdækning, og at man af den grund nok ofte afveg fra at gøre det, selvom man ”burde”. Flere nævnte, at en såkaldt Spot-On temperaturføler, som placeres temporalt, ville være idéelt. Men denne mulighed fandtes ikke i afdelingen. En adspurgt klinisk udviklingssygeplejerske begrundede dette med, at det ikke ansås som værende ”økonomisk”.
Undertema 4:
”Det at afvige fra retningslinjerne har ikke negative konsekvenser for vores patienter, for de bliver sjældent hypoterme under kirurgi i dette speciale”
Fælles for respondenterne var holdningen om, at forebyggende tiltag incl. temperaturmonitorering ikke var så vigtigt i specialet pga. en antagelse om, at patienterne her sjældent blev hypoterme:
”Men jeg må bare sige at.. det er altså ikke mit indtryk at det er et problem for særligt mange af vores patienter her.” (A1)
”Så jeg tænker egentlig… og det kan godt være, at det ikke er helt rigtigt. Jeg tænker faktisk det måske ikke er så stort et problem på den her afdeling. På grund af kirurgiens karakter, ikke?” (A2)
Argumenterne for antagelsen om, at patienterne sjældent blev hypoterme var bl.a. relativt kort kirurgitid, fuld afdækning og at patienterne oftest føltes varme. Men ingen af respondenterne kunne sige med sikkerhed, hvor ofte hypotermi forekom hos deres patienter, fordi de sjældent målte en temperatur, medmindre patienten havde et termokateter.
Det er tankevækkende, at respondenterne er af den holdning, at forebyggelse af perioperativ utilsigtet hypotermi ikke er vigtigt ved f.eks. korte indgreb, ved raske patienter eller hvis patienten ”føles varm”. Det kan tyde på en manglende viden om, at det største varmetab sker allerede umiddelbart efter induktion, risiko for komplikationer og ubehag (også hos raske patienter) og redistributionen af varme fra kropskernen til huden(10, 11), hvorfor kropskernetemperaturen næppe kan vurderes ved at mærke på huden. Et observationsstudie af Arkiliç et al fra 2000 har i denne forbindelse konkluderet, at anæstesiologers kliniske vurdering af patienters temperaturstatus er upålidelig (12).
Implikationer for praksis
Anæstesisygeplejerskens compliance ift. efterlevelse af retningslinjerne for forebyggelse af perioperativ utilsigtet hypotermi er stadig stærkt underbelyst både i Danmark og internationalt. Der er behov for yderligere forskning på området for at identificere faktorer, som påvirker compliance for at kunne iværksætte en succesfuld indsats mod nedbringelse af incidensen af perioperativ utilsigtet hypotermi.
Derudover er det værd at fremhæve, hvor betydende kulturen i en afdeling kan være i forhold til, hvorvidt retningslinjerne efterleves eller ej. Organisationskultur eksisterer implicit i medarbejdernes tanker og holdninger og ”gives i arv” fra gamle til nye medarbejdere (13). Vi bør som anæstesisygeplejersker gøre os meget bevidste om, hvordan vi påvirker hinandens praksis både positivt og negativt. En ændring i kulturen vil kræve en fælles vilje til at ændre praksis.
Men denne vilje skal formentlig komme af en faglig viden og overbevisning om vigtigheden af at forebygge perioperativ hypotermi konsekvent. Dette kan bl.a. tilstræbes vha. øget fokus i form af undervisning omkring hypotermi specifikt i forhold til kirurgi og anæstesi, herunder det rapide varmetab efter induktion, mulige komplikationer og ubehaget relateret til perioperativ hypotermi samt en understregning af, at det ikke er muligt at vurdere en patients kernetemperatur på klinikken alene. Et sådant fokus kunne med fordel ske med inddragelse af tværprofessionelle samarbejdspartnere.
Slutteligt er det vigtigt, at redskaberne til forebyggelse af perioperativ hypotermi, herunder også temperaturmonitoreringsudstyr, er tilgængelige på stuerne og nemme at anvende. Det er hermed også et spørgsmål om ledelsesmæssig vilje til at prioritere høj tilgængelighed af udstyr, som er nemt at anvende for at efterleve retningslinjerne.
Hvilken kultur eksisterer på din afdeling omkring forebyggelse af perioperativ hypotermi?
Hvilke faglige overvejelser gør du dig omkring forebyggelse af perioperativ hypotermi til korterevarende, kirurgiske indgreb?
Hvilke faglige overvejelser gør du dig omkring forebyggelse af perioperativ hypotermi til ASA I-II patienten?
• Alle akutte patienter skal have målt kernetemperatur inden induktion
• Alle elektive patienter, der føler sig kolde, skal have målt temperatur inden induktion
• Forced Air Warming skal altid anvendes ved: – ASA klasse III-V – Præoperativ temperatur < 36 grader – Risiko for kardiovaskulære komplikationer – Ved anæstesi i over 30 minutter
• Forced Air Warming reguleres til opretholdelse af temperatur på 36,5 grader eller forebyggelse af temperaturfald >0,5 grader fra patientens udgangsværdi
• Opvarm IV-væsker (>500 ml/t) og blodprodukter til 37 grader via blod/væskevarmer
• Reguler om muligt rumtemperaturen til > 21 grader.

Referenceliste
(1): Center for Kliniske Retningslinjer: ”Klinisk retningslinje for nonfarmakologisk forebyggelse af perioperativ utilsigtet hypotermi (Rev. 2016). Lokaliseret d. 10.09.23 på: https://cfkr.dk/media/346016/hypotermi_final-1.pdf
(2): McSwain, J. R. et al. (2015): Perioperative hypothermia: Causes, consequences and treatment. World Journal of Anesthesiology, vol. 4, article number 3
(3): Lange, K. H. W. (2020): Anæstesiologiske komplikationer. Kap. 13. I: Rasmussen, Lars S. og Steinmetz, Jacob (red.); Anæstesi. FADL’s Forlag. 5. Udgave, 2. oplag, Roskilde, side 272-274
(4): Brodshaug, I. (2021): Utilsiktet hypotermi. I: Leonardsen, A.C. Linqvist (red.); Anestesisykepleie. Cappelen Damm AS. 3. utgave, 1. opplag, Oslo, s. 76-80
(5): Center for Kliniske Retningslinjer: ”Klinisk retningslinje for nonfarmakologisk forebyggelse af perioperativ utilsigtet hypotermi (Rev. 2016). Lokaliseret d. 10.09.23 på: https://cfkr.dk/media/346016/hypotermi_final-1.pdf
(6): Dansk Anæstesi Database – DAD: National Årsrapport 2022 (2023), side 94-102. Lokaliseret d. 10.09.23 på: https://www.sundhed.dk/content/cms/8/4708_dad-aarsrapport-2022_offentligversion.pdf
(7): Atkins et al. 2017: A guide to using the Theoretical Domains Framework of behaviour change to investigate implementation problems. Implementation Science, vol. 12. Article number: 77.
(8): Cane, J., O’Connor, D. og Michie, S. 2012: Validation of the theoretical Domains Framework for use in behaviour change and implementation research. Implementation Science, vol. 7. Article number: 37
(9): Schein, E. et al, 2019: Healing the Professional Culture of Medicine. Mayo Clinic Proceedings, vol 94, issue 8, s. 1556-1566
(10): Lange, K. H. W. (2020): Anæstesiologiske komplikationer. Kap. 13. I: Rasmussen, Lars S. og Steinmetz, Jacob (red.); Anæstesi. FADL’s Forlag. 5. Udgave, 2. oplag, Roskilde, side 272-274
(11): McSwain, J. R. et al. (2015): Perioperative hypothermia: Causes, consequences and treatment. World Journal of Anesthesiology, vol. 4, article number 3
(12): Arkiliç, C.F. et al. 2000: Temperature Monitoring and Management during Neuroaxial Anesthesia: An Observational Study. Anesthesia & Analgesia, vol. 91(3), s. 662-666
(13): Schein, E. et al, 2019: Healing the Professional Culture of Medicine. Mayo Clinic Proceedings, vol 94, issue 8, s. 1556-1566











