I denne faglige fortælling præsenterer forfatterne med egne ord, deres oplæg fra konferencen og giver deres bud på Do´s and Dont´s i Neuroanæstesien.
På Neurokirurgisk Operationsgang har vi betydelig erfaring i at oplære kommende anæstesilæger og anæstesisygeplejersker i neuroanæstesi.
Her introducerer vi til en verden, hvor vi holder et relativt højt MAP – modsat andre steder, hvor der accepteres et lavere MAP, og vi bedøver tungt for at få neuronerne til at sove (neuroprotektion).
Vores uddannelse af lægekursisterne inkluderer simulationstræning, som vi afholder for nye hold, hver tredje måned. De bliver således klædt på til at håndtere neurotraumer som kommende speciallæger, ikke kun i vores klinik, men også andre steder.
Preben er væltet på cykel og har slået hovedet – han brugte ikke cykelhjelm. Primærambulancen rapporterer, at Preben er sløv og desorienteret, men kan følge opfordringer. Der er ingen andre skader. Preben kommer Kørsel A – ETA om 6 minutter.
Hvordan bør vi behandle Preben?
Hvordan tilgås den bevidsthedssvækkede person?
Som sundhedspersonale kan der være langt imellem, at man står overfor en bevidsthedssvækket person i skadestuen eller andre steder, og det kan derfor være udfordrende at være Up To Date på behandlingen.
Den vigtigste pointe er, at man skal starte med en stram regelret ABCDE-gennemgang, så kommer man rigtig godt fra start! Der er selvfølgelig mere specialiseret behandling, som vil give patienten mulighed for et bedre outcome. Det vil vi komme nærmere ind på.

Det vil hjælpe som beslutningsstøtte, hvis der laves en god neurologisk vurdering, som bør bestå af:
- Glasgow Coma Scale (GCS) 4+5+6
- Pupiller, størrelse, form, egalitet og lysreaktion
- Fokal Neurologiske Symptomer, f.eks. pareser
- Hovedpine/ Kvalme/ Opkast/ Svimmelhed
- Blodsukker (BS)
Hvis man ikke har GCS i helt frisk erindring (det er vist kun neurofolk, der er så nørdede), så gør man ligesom til hjertestop – hiver den lille GCS folder frem og anvender i situationen.
Når man står med den bevidsthedssvækkede patient, kan man med fordel tænke på følgende tegning i sit hoved.
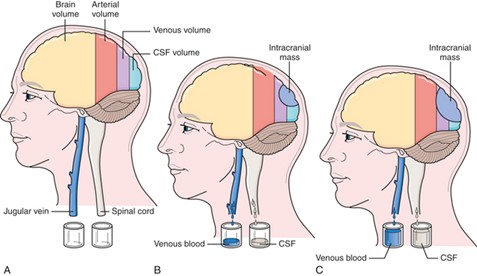
Hjernekassen er en lukket kasse, der er fyldt op med hjernevæv, cerebrospinalvæske (CSV) og blod – arterielt og venøst. Når der kommer EKSTRA volumen ind i kassen (f.eks. fra en blødning), vil trykket i hjernen begynde at stige, på et tidspunkt hvor der ikke længere kan kompenseres.
Det fører til en Tryk Volume Kurve, som vil hjælpe dig til at forstå udfordringer med neurotraumer.
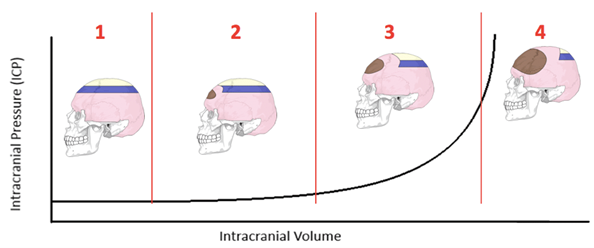
Til en vis grad, kan hjernen tilføres EKSTRA volumen, uden at der sker nogen trykstigning inde i hjernekassen pga. kompensationsmekanismer, men på et tidspunkt vil bare et lille ekstra volumen få trykket til at stige voldsomt!
Hvornår skal vi være agtpågivende?
Mistanken skal komme ud fra sygehistorien (skadesmekanisme). Faresignaler er påvirket GCS, særligt et hastigt fald i GCS (to point per time). Der ønskes en hurtig CT-skanning af cerebrum og ved nedsat GCS og/eller strukturel læsion på CT-skanningen, bør forhøjet ICP mistænkes. Senest ved GCS 8-9 bør man absolut hidkalde anæstesiassistance mhp. intubation og CT-C, hvis denne ikke allerede er udført.
Hvorfor er det, at anæstesien skal kaldes mhp. intubation?
- Patienten skal kunne forsvare sine luftveje
- Patienten skal kunne oxygenere
- Patienten skal kunne ventilere, dvs. holde en normal CO2
Hvordan skal der bedøves?
- Der skal bedøves TUNGT !!!
Filosofien er, at neuronerne skal SOVE!
Indledning
- Fentanyl 0,2-0,3 mg eller Rapifen 1-2 mg
- Propofol 200 mg – 2 mg/kg
- Esmeron 80 mg – 1 mg/kg
Vedligeholdelse
- Propofol 40 ml/ time – Ultiva 40 ml/time – skru op!
- Esmeron – vær rundhåndet!
Der er selvfølgelig også lige en ligning, som vil hjælpe i situationen.
Jamen – jeg har jo ikke en ICP-måler!
Hvis vi ved, at det normale ICP er 5-15 mmHg – og et forhøjet ICP er over 20 mmHg, så kan vi estimere hvor højt MAP som minimum skal være.
Det Cerebralt Perfusions Tryk (CPP) er MAP minus ICP.
MAP kan øges på følgende måde:
- MAP↑
- Volumen
-
- Inf. NaCl Iso
-
- Pressorstof
-
- Inf. Noradrenalin (Alfa + Beta)
- Inj IV Efedrin 5-10 mg
-
- Goal
- Initialt MAP >80 mmHg
- Måske endda MAP >90
- Volumen
- ICP↓
- ICP-Algoritme
Vi må bøje nakken overfor vores neurokirurgiske venner. Det er kirurgi, som virkelig gør noget for at få trykket i hjernen ned, i form af kirurgi og/ eller Ekstern Ventrikel Drænage (EVD).
Men vi kan også byde ind! Følgende vil sænke ICP:
- Eleveret hovedgærde 30 grader, neutral lejring af hovedet
- Let hyperventilation PCO2 4,5 – vha. kontrolleret ventilation
- Normo Oxygenering PaO2 > 12
- Hyperton NaCl, 2 mmol/kg – gerne flere gange
- Tiomebumal, 250-1000 mg
- Mannitol (Rekommanderes ikke mere)
- Muskelrelaksantia, gerne længerevarende som f.eks. Esmeron
Deres metabolisme sænkes vha. TUNG ANÆSTESI – og forlænger deres levetid under trykpåvirkningen (neuroprotektion).
Princippet er NED AF KURVEN!

Monitorering skal bestå af: Sat O2, NIBP, EKG, KAPNOGRAF, A-kanyle (kun hvis der er ledige hænder – ellers lad vær). Det er altid en fordel med en ABGS til kontrol af den CO2 som måles på kapnografen og dermed til justering af ventilationen.
- ABCDE
- Tidlig intubation
- Kend din logistik – dine ressourcer – og din PLAN
- Vær aggressiv i behandling af ICP og ABC
- BS måling
- CT-Cerebrum

- Højt MAP eller Højt ICP? – Hvad er udfordringen – behandl ICP Det er det forhøjede ICP, som kompensatorisk giver et højt MAP for at cerebrum kan forsynes. Derfor når det forhøjede ICP behandles ud fra ICP algoritmen, kommer MAP også på plads igen Trandate er No-Go
- Undgå håndventilering – Anvend respirator og mål CO2
- Afvent IKKE stabilisering – De bliver ikke stabile – De skal opereres!
- Undgå
– Hypoksi
– Hypoventilation
– Hypotension
Tak til Afsnitsansvarlig Speciallæge i Anæstesi Overlæge Christine Sølling, NEU AN/OP Rigshospitalet for altid inspiration og opbakning.
Vi står selvfølgelig til rådighed for spørgsmål og gode råd. Vi kan kontaktes på ole.marding@gmail.com – og endelig – pas godt på jeres hoveder!
Del artiklen:
Gå på opdagelse i relaterede artikler
Karriereudvikling for nyuddannede sygeplejersker
Fra prækursist til opstart på specialuddannelsen til intensivsygeplejerske - et 2 årigt uddannelsesprogram